Parcours chirurgical
Pour qui et pourquoi ?
L'organisation mondiale de la santé estime que plus d'un milliard de personnes dans le monde souffrent d'un excès de poids, dont 300 millions au moins sont obèses.
La majorité des personnes obèses souffriront à un moment ou un autre de problèmes médicaux sérieux.
La chirurgie s'adresse aux patients qui présentent une obésité sévère décrite comme morbide car elle peut entraîner des maladies secondaires graves handicapantes qui peuvent mettre la vie du patient en danger: le diabète, l'hypertension artérielle, l'insuffisance respiratoire, des problèmes cardiaques, des problèmes articulaires, des calculs biliaires, des problèmes psychologiques, le cancer x3 (du sein, de l'utérus, du colon, etc.), etc.
L'obésité est décrite actuellement par l'organisation mondiale de la santé (O.M.S.) comme un véritable fléau et cataloguée en tant qu'épidémie! L'obésité morbide est reconnue comme maladie grave.
L'obésité morbide ‘tue’ plus que le tabac
En cas d’obésité morbide, le traitement chirurgical est pratiquement le seul qui donne des résultats à long terme.
Très souvent les patients qui arrivent à la chirurgie ont déjà ‘tout’ essayé. Ils connaissent le fameux syndrome du yo-yo qui leur fait souvent reprendre plus de kilos que les kilos perdus avec le régime!
La décision de se faire opérer pour maigrir (chirurgie bariatrique) doit être mûrement réfléchie. Nous sommes là pour vous en parler et pour vous éclairer dans cette démarche. Il faut avant tout ne pas banaliser la chirurgie bariatrique. Une opération chirurgicale n'est pas un geste anodin. Tout acte chirurgical comporte des risques spécifiques et connus. Il est donc essentiel de bien se renseigner sur les différents types d’opérations avant de décider.
Majoritairement, ces opérations sont réalisées par petits trous (coelioscopie). Toutefois dans certains cas, la cœlioscopie n’est pas possible ou moins prudente et on doit alors recourir (d’emblée ou pendant l’opération par petits trous) à une plus grande cicatrice (laparotomie).
Les critères de sélection
Pour pouvoir être opéré et remboursé en Belgique, il faut répondre à plusieurs critères légaux très stricts.
- Avoir un BMI supérieur ou égal à 40
- Avoir un BMI supérieur ou égal à 35 avec du diabète
- Avoir minimum 18 ans
Avoir fait plus d'un an de régime amaigrissant suivi sans résultat stable
Avoir l'accord de l'équipe multidisciplinaire composée du chirurgien bariatrique, de la diététicienne, de l'endocrinologue et du psychologue. Vous devez voir chacun de ces spécialistes.
Comme pour toute opération, vous aurez également un bilan préopératoire avec une consultation anesthésique. L'anesthésiste pourra demander l'avis du cardiologue ou du pneumologue si nécessaire.
Remarque
Si vous avez un BMI entre 35 et 40 sans diabète mais avec des facteurs de comorbidité (H.T.A., problèmes respiratoires ou cardiaques, problèmes orthopédiques, hypercholestérolémie, etc.), votre cas sera discuté par notre équipe multidisciplinaire.
Mais dans ce cas la loi Belge ne prévoit pas actuellement de remboursement (crf. votre mutuelle).
Pour les détails plus précis sur les modalités et les montants exacts de remboursement, il vous est conseillé de contacter votre mutuelle ou votre assurance, et notre secrétariat administratif.
La consultation diététique
La chirurgie est une aide, qui permet un nouveau départ. Mais pour une bonne réussite, il est nécessaire de modifier les mauvaises habitudes alimentaires et réapprendre à manger correctement.
La consultation pré-opératoire
Une consultation au préalable de toute intervention chirurgicale, permettra de réaliser un bilan alimentaire, afin de mieux évaluer les erreurs et mauvaises habitudes. Au besoin, des adaptations seront déjà proposées. Au cours de cette consultation, vous recevrez également des explications concernant l’alimentation post chirurgie : étapes de ré-alimentation, choix alimentaires et consignes nécessaires à une alimentation saine.
Le suivi post-opératoire
Tout au long de votre perte de poids, un accompagnement diététique permettra d’analyser la bonne évolution de votre poids, mais aussi de vos nouvelles habitudes alimentaires.
Lors de chaque consultation de suivi, sera donc réalisé un contrôle du poids, ainsi que du respect d’un bon équilibre alimentaire.
Des conseils pratiques adaptés seront donnés à chacun selon les problèmes et questions.
L’alimentation post chirurgie
Le retour à une alimentation de texture normale se fera progressivement par étapes de texture, en fonction du type de chirurgie. L’alimentation sera prise par petits volumes et fractionnée en 3 repas et au besoin de petites collations. Il est déconseillé de boire en mangeant et de consommer des boissons pétillantes. Il est impératif de bien mâcher, de prendre le temps de manger et d’être attentif aux premiers signes de rassasiement afin de ne pas manger trop.
Gastroplastie
Pendant les premières semaines ( +/- 3 semaines), l’alimentation doit être tendre et mixée (biscottes, laitages sans sucre, potage, légumes cuits, mixés, viande tendre mixée, purée, compote de fruits sans sucre, …).
Puis retour à une alimentation de texture normale, fractionnée et en petites quantités. Pour obtenir un bon résultat durable, l’alimentation sera de bonne qualité nutritionnelle référencée sur la pyramide alimentaire.
Certains aliments sont plus difficiles à réintroduire tels que le pain, la viande, les légumes et fruits crus … Il est très important de manger doucement, dans le calme par petites bouchées et de bien mâcher. Il faut également boire très lentement et toujours bien en dehors des repas.
Bypass
Pendant 1 à 2 semaine(s) : alimentation liquide (potage, jus de légumes, laitage sans sucre, compote de fruits, …)
A partir de la 3ème semaine, passage à une alimentation mixée et molle (légumes et fruits mixés, viande moulue, …)
Puis à partir de la 5ème ou 6ème semaine, retour à une alimentation solide, saine bien équilibrée. Au début, certains aliments peuvent être mal tolérés. Dans ce cas, attendre un mois avant de les réessayer de nouveau. Etant donné que les volumes ingérés sont fortement limités, il est important que les aliments consommés soient hautement nutritifs. La pyramide alimentaire est toujours utilisée comme référence. Il est très important de manger doucement, dans le calme par petites bouchées et de bien mâcher. Il faut également boire très lentement et toujours en dehors des repas. Attention au ‘dumping syndrome’ (malaise). Eviter le ‘sucré’
Sleeve gastrectomie
Pendant 1 à 2 semaine(s) : alimentation liquide (potage, jus de légumes, laitage sans sucre, compote de fruits, …)
A partir de la 3ème semaine, passage à une alimentation mixée et molle (légumes et fruits mixés, viande moulue, …)
Puis à partir de la 5ème ou 6ème semaine, retour à une alimentation solide, saine bien équilibrée. Au début, certains aliments peuvent être mal tolérés. Dans ce cas, attendre un mois avant de les réessayer de nouveau. Etant donné que les volumes ingérés sont fortement limités, il est important que les aliments consommés soient hautement nutritifs. La pyramide alimentaire est toujours utilisée comme référence. Il est très important de manger doucement, dans le calme par petites bouchées et de bien mâcher. Il faut également boire très lentement et toujours en dehors des repas.
Lors des consultations de suivis, la diététicienne vous aidera à mettre en place un bon schéma alimentaire.
Le soutien psychologique
L’approche psychologique est intégrée à la prise en charge pluridisciplinaire d’un traitement global et personnalisé.
La consultation pré-opératoire vise à vivre l’intervention dans les meilleures conditions.
Le suivi post-opératoire se centre sur l’adaptation aux modifications du comportement alimentaire. C’est un espace d’expression recommandé pour faire le point à propos des changements à vivre.
Le soutien psychologique est une aide essentielle. Son but est d’optimaliser les résultats visés par l’intervention chirurgicale et d’assurer leur stabilité dans le temps.
Nos psychologues feront tout leur possible pour vous.
Les techniques
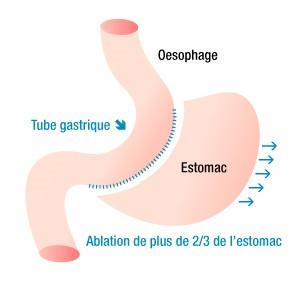
La sleeve gastrectomie
La Sleeve gastrectomie consiste en l'ablation verticale de plus de 2/3 de l'estomac. Il reste après l'opération un véritable ‘tube gastrique’ de ± 2 cm de diamètre.
Son principe d'action est double :
- La restriction comme l'anneau (fin tube gastrique)
- L'ablation d'une grande partie de l'estomac élimine de ce fait une quantité importante de cellules de l'estomac qui sécrètent une ‘hormone de la faim’, la ghréline. Ceci entraine une diminution importante de l'appétit.
Elle est actuellement de plus en plus utilisée en première intention. Il est toujours possible dans un second temps de transformer la sleeve en un bypass s’il y a échec de perte de poids. C’est là son plus gros avantage. La Sleeve est une opération efficace et définitive ± 4 fois sur 5.
Les risques de fistules, d'abcès ou de saignements, principalement aux ‘coutures’, en post opératoire immédiat existent mais sont rares (± 3%). Le tube gastrique peut avec le temps, dans de rare cas, se rétrécir ou se dilater. Certaines de ces complications peuvent nécessiter une opération.
Principaux avantages de la sleeve
- pas de corps étranger
- opération plus simple que le Bypass
- gastroscopie de l'estomac qui reste, est toujours possible
- côté coupe faim
- pas de malabsorption, pas de carence
- peut être réalisée comme 1ère étape avant un Bypass
- par laparoscopie dans la grande majorité des cas.
- Hospitalisation de 3 jours
Principaux désavantages de la sleeve
- peut nécessiter une 2e opération plus tard si la perte de poids est insuffisante (± 1 fois sur 5)
- nécessite l'ablation définitive de plus des 2/3 de l'estomac
- Plus compliqué que l'anneau
- pas d'ajustement possible
- alimentation liquide, fondante calorique pas arrêtée (attention à ne pas tricher!).
- risque de reflux
Remarque
Certaines complications sont communes aux différentes opérations chez les personnes en obésité. Le risque de développer une phlébite, et dès lors une embolie pulmonaire, est augmenté chez elles. De ce fait nous vous ‘protègerons’ le mieux possible en vous donnant systématiquement en pré et post opératoire de l'héparine à bas poids moléculaire (piqûre contre les phlébites). C'est pour cela également que vous aurez des bas à varices et que l'on vous fera marcher très vite après l'opération.
Mini by-pass
Technique de restriction et malabsorption
Le bypass sur anse en oméga (ou miniGBP) est une chirurgie mixte entre restriction et malabsorption, dérivée du bypass classique (GBP.) Cette opération consiste à créer une poche gastrique où arrivent les aliments qui passeront directement dans l'intestin. La couture entre l’estomac coupé et l’intestin se fait à deux mètres après le début de ce dernier.
La perte de poids s'explique par quatre mécanismes :
- La taille de la poche gastrique
- La malabsorption liée à la diminution de la longueur de l’intestin utile (anse commune)
- La réduction de sécrétion d'hormones stimulant la faim comme la ghréline
- Le Dumping Syndrome associé entraînant une aversion des aliments sucrés (le Dumping Syndrome est un malaise consistant en des transpirations, une diarrhée secondaire au passage rapide d'aliments sucrés dans l'intestin)
Principaux avantages du mini bypass
- Perte de poids rapide et comparable à celle du by pass « classique »
- Perte de poids se maintenant dans le temps (80% de perte d’excès de poids à plus de 5 ans(1))
- Complications moins importantes que dans le by pass classique (20% pour le bypass « classique », 7.5% dans le miniGBP(2)
- Réalisé quasi exclusivement par laparoscopie
- Peut être réalisé après échec d’un anneau
Principaux désavantages du mini bypass
- Pas d’ajustement possible Estomac exclu à vie
- Nécessité de prendre des vitamines et des compléments nutritionnels à vie
- Hospitalisation de 6 jours
- Dumping Syndrome
- Possibilité de remontée de bile dans l’estomac (très rare et corrigible par transformation en GBP)
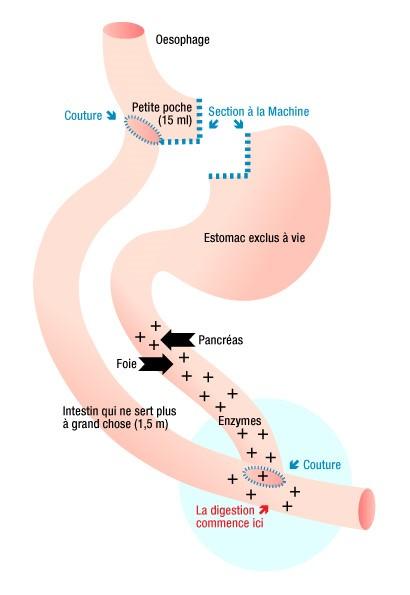
By-pass
Technique de restriction et malabsorption
Cette opération va court-circuiter la majeure partie de l'estomac en ne gardant qu'une petite poche gastrique (balle de ping-pong) = restriction.
De plus cette petite poche va se vidanger directement dans un long morceau d'intestin qui sera cousu à la petite poche. Ce morceau d'intestin (de 1,5m à 2m) n'ayant pas d'enzyme ‘digérera’ moins bien la nourriture (malabsorption). C'est un peu comme si on avait enlevé un morceau d'intestin: il est toujours là mais à cause du montage il ne ‘digère’ plus bien les aliments.
Cette opération nécessite donc plusieurs ‘coutures’, souvent réalisées par des machines sophistiquées (agrafages).
Vous devez manger lentement car la poche est petite. Toute fois la vidange de la poche est plus facile qu'avec un anneau (manger plus facilement). La prise d'aliments sucrés peut entraîner des malaises (dumping syndrome).
Un suivi strict et régulier sera le garant d'une bonne évolution. Ce suivi est indispensable à vie.
Principaux avantages du bypass
- Perte relativement plus rapide et plus facile qu'avec l'anneau.
- Le bypass peut être réalisé après échec d'un anneau ou d'autres procédures.(sleeve, Mason etc.)
- Contrairement à l'anneau, le bypass fera ≠ 80% du travail (≠ 50% pour l'anneau) surtout les 6 premiers mois.
- ‘Dumping syndrome’: ensemble de symptômes qui sont occasionnés par une prise d'aliments sucrés chez certains opérés (malaises, nausées, crampes, …). Ces malaises sont à la fois un avantage car ils obligent à un changement alimentaire, et un désavantage parce qu'ils peuvent être ‘désagréables’ chez certains patients.
- Hospitalisation de 3 jours
- Très souvent par coelioscopie.
Principaux désavantages du bypass
- Opération plus difficile, plus compliquée, plus longue
- Pas d'ajustement possible
- Taux de complications peri-opératoires plus élevé que l'anneau: fuites aux coutures (fistules), saignements, occlusions intestinales, sténoses, ulcérations, … (de 0.5 à 3%). De très nombreuses précautions minutieuses sont prises pour diminuer au minimum ce risque. Malgré tout, certaines de ces complications peuvent nécessiter une opération en urgence.
- Estomac exclu à vie. Gastroscopie de l'estomac plus possible (ulcères, dépistage, …)
- Nécessité de prendre des vitamines ou autres compléments nutritionnels à vie (malabsorption)
- Taux de mortalité plus élevé que l'anneau: 0.5% (statistique mondiale)
- ‘Dumping syndrome’: les malaises peuvent être ‘désagréables’ chez certains patients.
- Peut nécessiter dans certains cas la réalisation d'une cicatrice (laparotomie): réopération, adhérences, BMI plusnélevé …
- Diminution de l'efficacité de la pilule contraceptive (en parler avec votre gynécologue)
- Attention à la prise d'alcool (vite résorbé)
Remarque
Certaines complications sont communes aux différentes opérations chez les personnes en obésité. Le risque de développer une phlébite, et dès lors une embolie pulmonaire, est augmenté chez elles. De ce fait nous vous ‘protègerons’ le mieux possible en vous donnant systématiquement en pré et post opératoire de l'héparine à bas poids moléculaire (piqûre contre les phlébites). C'est pour cela également que vous aurez des bas à varices et que l'on vous fera marcher très vite après l'opération.
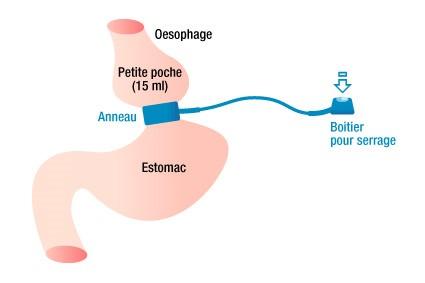
Anneau gastrique
Technique de restriction
L'opération consiste à placer un anneau ajustable autour de la partie supérieure de l'estomac. Une petite poche de la taille d'une balle de ping-pong est ainsi réalisée au-dessus de l'anneau.
Son remplissage ‘rapide’ procure une sensation de satiété. La vidange dans la petite poche se fait à travers l'anneau. Au plus l'anneau est serré, au plus la vidange sera lente. Le but étant de manger plus lentement et beaucoup moins. Au plus l'anneau est serré, au plus les aliments doivent être très fins (moulus), au plus vous devez manger lentement.
L'anneau vous permettra de perdre beaucoup de kilos pour autant que vous respectiez les recommandations! Si vous ‘trichez’ (alcool, bière, glace, chocolat, crème, limonade, grignotage…) l'anneau sera un échec. En effet l'anneau ne freine que l'alimentation solide. Les liquides passeront très bien même avec un bon serrage!
C'est pour cela que l'on vous expliquera que l'anneau fera 50% du travail, vous devez faire les 50% restant (ne pas tricher!). L'anneau va essayer de vous empêcher de manger trop et trop vite (restriction).
Avec l'anneau, il faut essayer de ne pas dépasser 1200 kcal/jour. La diététicienne vous l'expliquera.
Principaux avantages de l'anneau
- Opération relativement simple
- Opération peu invasive et réversible
- Ajustement possible et nécessaire pour obtenir un bon résultat (serrage ou desserrage)
- Hospitalisation courte (1 jours)
- Taux de complications opératoires très faible
- Taux de mortalité le + faible (0,05%)
- ± toujours par coelioscopie (petits trous)
Principaux désavantages de l'anneau
- Perte de poids plus lente que le bypass (mais qui peut être aussi importante)
- Une dilatation de la petite poche peut survenir. Très rarement elle peut nécessiter une opération.
- Exceptionnellement une migration de l'anneau peut nécessiter son retrait.
- Une défectuosité du matériel peut nécessiter une réparation.
- Des serrages réguliers de l'anneau sont nécessaires pour obtenir un bon résultat.
- Les patients doivent accepter un changement de comportement alimentaire. Ils doivent respecter les recommandations diététiques pour obtenir un bon résultat.
- Un suivi médical régulier est obligatoire à vie.
Remarques
Différents symptômes comme par exemple, des vomissements, des douleurs, l'apparition de brûlant, sont souvent un signe que quelque chose ne va pas bien. Vous devez dans ce cas-là nous contacter rapidement. N'hésitez de toute façon jamais à contacter votre médecin traitant ou notre équipe si vous avez un doute.
Lorsque vous aurez bien maigri et que vous serez en phase de stabilisation, vous devez continuer à nous revoir régulièrement (1 fois par an au minimum à vie). Vous aurez alors moins de problème (reprise de poids, dilatation de la poche…). De plus, l'anneau aura toujours tendance à se desserrer un peu avec le temps (comme un pneu de voiture qu'il faut regonfler).
Les grossesses ne posent pas de problèmes. Mais il est médicalement conseillé d'attendre 1 an après l'opération. Surtout, il faut toujours desserrer l'anneau dès le début de la grossesse.
Certaines complications sont communes aux différentes opérations chez les personnes en obésité. Le risque de développer une phlébite, et dès lors une embolie pulmonaire, est augmenté chez elles. De ce fait nous vous ‘protègerons’ le mieux possible en vous donnant systématiquement en pré et post opératoire de l'héparine à bas poids moléculaire (piqûre contre les phlébites). C'est pour cela également que vous aurez des bas à varices et que l'on vous fera marcher très vite après l'opération.
